さわやか高の原健康情報
2023.04.01
出口戦略を見据えた 脳卒中診療
はじめに
一般的に広報誌などにおける内容は、「新規治療を取り入れました!治療実績凄いです!」のようなアピールが目立つことが多いと思いますが、今回の特集では脳卒中(特に脳梗塞)というコモンディジーズにおいての当院の診療スタンス、立ち位置、痙縮などの退院後に問題となる症候なども含めて述べたいと思います。
2023.04.01
はじめに
一般的に広報誌などにおける内容は、「新規治療を取り入れました!治療実績凄いです!」のようなアピールが目立つことが多いと思いますが、今回の特集では脳卒中(特に脳梗塞)というコモンディジーズにおいての当院の診療スタンス、立ち位置、痙縮などの退院後に問題となる症候なども含めて述べたいと思います。
当院の概況
当院は病床数249床(うち回復期50床)、高の原駅徒歩5分の地域密着型急性期病院であり、来院患者さんの7割が奈良県北部、3割が木津川市、精華町など京都南部からとなっています。
救急搬送件数2180件(2021年度)と年々増加しています。
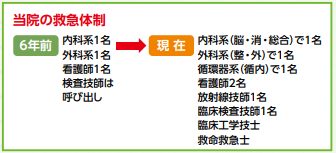
脳卒中領域では、急性期から回復期まで脳神経内科医・脳神経外科医合計5名で専門的に診療を行っています。
脳梗塞について
脳梗塞には、大きく分けてアテローム血栓性脳梗塞、ラクナ梗塞、心原性脳塞栓症の3つのタイプがあります。
アテローム血栓性脳梗塞は、脳内外の大きな血管の動脈硬化による閉塞によって起こります。原因は高血圧・糖尿病・脂質異常・喫煙などで、虚血性心疾患を合併することがあります。食の欧米化に伴い日本でも増加傾向です。ラクナ梗塞は、脳内の細い動脈が閉塞して起こります。
原因は高血圧・糖尿病・喫煙などで、動脈が破れると脳出血になります。心原性脳塞栓症は、心臓内でできた血栓による心臓病が原因で、心房細動・急性心筋梗塞・心臓弁膜症などが原因で、脳梗塞の中では最も重症になることの多い病型です。
また脳梗塞は全身疾患であり、さまざまな合併症があります。
神経学的な合併症として、脳浮腫、出血性梗塞、てんかん発作、中枢性呼吸異常、神経原性肺水腫などがあります。
一般内科的な合併症としては虚血性心疾患、心不全、肺水腫、不整脈、脳以外の臓器の塞栓症、肺炎、尿路感染症、静脈のカテーテル感染、消化管出、深部静脈血栓症、腎機能障害、体液・電解質バランスの異常、肝機能障害、薬剤性肺障害、廃用症候群などがあります。
そのため初期治療は脳神経内科や脳神経外科のほか循環器内科、消化器内科なども合わせた専門的加療が望ましいと考えられています。
≪脳卒中を疑うべき主な症状として・・・≫
1.片方の手足・顔半分の麻痺、しびれが起こる
2.呂律が回らない、言葉が出ない、他人の言うことが理解できない
3.力はあるのに立てない、歩けない、フラフラする
4.片方の目が見えない、物が2つに見える、視野の半分が欠ける
5.経験したことのない激しい頭痛がする
などの5つがほとんどです。
このような症状が出現した際は、救急車での搬送が望ましいと考えられます。
救急隊は発症時刻、病状を確認して各病院の診療体制を鑑み適切な搬送先を決定します。病院では患者さんが搬送されたら、まず身体所見、神経学所見、脳卒中らしいかどうか、輸液ルート、採血、心電図、CT、MRI、頸動脈エコーなどで病型診断、すなわち出血性脳卒中がどうか、脳梗塞なら塞栓症、アテローム、ラクナいずれの病型かを診断し、血栓溶解薬t-PAや脳血管内治療、外科適応の有無を検討します。おおむね3時間半以内に血栓溶解療法対応施設に搬送できれば検査時間を考慮してもt-PA静注療法(条件を満たせば4.5時間まで投与可能)を受けることができる可能性があります。
最近進化した血管内治療としてステント型血栓回収、吸引型血栓回収がありますが、やはり発症6~8時間程度までが適応となり、現状治療を享受される患者さんは限られています
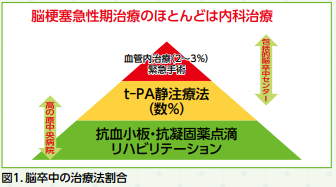
脳梗塞急性期治療のほとんどは内科治療で、抗血小板・抗凝固薬の点滴とリハビリテーションが大半で、t-PA静注療法が数%、血管内治療は2~3%ほどです。
血管内治療の恩恵を受けられる方を増やすために病病連携も進み、血栓溶解薬を投与しつつ血管内治療可能施設への搬送(Drip-Ship-Retrieve)なども行われる場合もあります。
受け入れについて
患者さんの受け入れに関しては、先に述べた通り、超急性期の外科介入の必要性や血管内治療の可能性(1分~10分の単位で治療方針が刻々と変化する可能性がある)があることから、症状と治療の時間軸を勘案し臨機応変に対応しています。そのためかかりつけ患者さんであっても、血栓回収療法可能な施設への搬送をお願いすることもありますし、逆に他院かかりつけの患者さんであっても当院で積極的にお引き受けすることもあります。
当院においては多数を占める内科治療完結の脳梗塞診療に集中しています。当院の臨床検査・放射線部門の機
動性をおおいに生かし、急性期(入院当日)のMRI、エコー検査の迅速性、豊富なリハビリスタッフによる早期からの高密度の介入、回復期病棟を利用した患者志向的な対応が可能であることは、患者さんの機能予後改善に役立っているのではないかと自負しています。
脳梗塞の治療が多様になり、血栓回収対応施設が望ましいケース、当院のような内科完結回復期併設施設が望ましいケースなど、搬送時の患者さんの受け入れのマッチングが重要と思われます。

回復期リハ病棟について
回復期病棟の制度創設から18年。現在約8万床となり、制度的にも専従のリハビリ医の配置も要求されています。
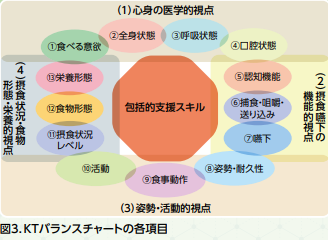
入棟に関しては、回復期リハを要する疾患(脳血管障害、大腿骨骨折など)に限定され、専門的な対応が望まれています。高齢化や病態の複雑な患者さんにおいては食事摂取困難の問題もよく見られます。当院ではKTバランスチャート(図3)という13項目を段階評価し、どの要素が食事摂取困難の主要因かを評価し栄養回診チームも含めた介入を行っています。
また入院患者さんの急性期病棟での在院日数の短縮化に伴い、回復期病棟でありながら以下のような急性期病棟で生じることの多い様々な続発症への対応が必要となっており、当院急性期病棟や転院元の医療機関と連携しつつ対応しています。
回復期病棟で多くみられる続発症
感染症 ➡ 肺炎、胆嚢炎、敗血症
中枢神経系 ➡ 脳梗塞再発、脳出血再発、水頭症、慢性硬膜下血腫など
消化器系 ➡ 消化管出血、腸閉塞
循環器系 ➡ 心不全、腎不全
整形外科疾患➡ 大腿骨頸部骨折
呼吸器疾患 ➡ 急性呼吸不全
痙縮について
痙縮は筋肉が緊張しすぎて、手足が動かしにくかったり勝手に動いてしまう状態のことです。
主な症候・問題点としてとして
1.スパスム/クローヌス/疼痛/容姿の変化
2.介護時の問題Passive Fanction
身の回りのケア/衛生/着衣の妨げ
食事・座位・睡眠時の姿勢保持の困難
移乗動作の妨げ
3.動作時の問題Active Function
ものを握る・到達する・離す・移動させる際の困難
移動性・歩行・体重支持の制限
などがあります。当院ではこのような病状の患者さんに対しボツリヌス療法を行っています。退院後に生じることも多く、外来での投与も行っています。
最後に
脳卒中の対応は、超急性期において治療法が極めて短い時間軸で変化し、適切な搬入先選定が重要であること、また入院当初から、機能予後の評価、リハビリテーション、痙縮などの亜急性期から維持期の対応、在宅福祉の問題など総合的に考えていくことが必要な疾患であることを知っていただけましたら幸いです。
高の原中央病院 脳神経内科
部長 長見 周平